「実臨床における心房細動の診療 ~新たなエビデンスから考えるハイリスク患者への抗凝固療法~」 Vol.2
今回は前回に引き続き、先日の講演会から
「抗凝固療法の実際」についてお届けしたいと思います。
不整脈薬物治療ガイドライン2020にでは「心房細動における抗凝固療法の推奨」は下記のように示されています。

脳梗塞のリスク因子であるCHADS2スコアで1点以上の心房細動患者様においては抗凝固薬特にDOACの使用が推奨されています。
では、リアルワールドで抗凝固療法はどの程度適切に施行されているのか?
少し以前のデータになりますが、FUSHIMI-AFレジストリーのデータをご紹介いたします。
(Circ J. 2017; 81: 1278-85.)
FUSHIMI-AFレジストリーは開業医を多く含む京都伏見区の医療機関に通院する患者を対象とした登録研究です。
登録患者の平均年齢は74.2歳で、80歳以上が32.1%と海外を含む他のレジストリーに比べて年齢が高く、CHADS2スコアも2.1点と高い傾向を認めております。
AFに対する抗凝固薬の投与率は50.5%と約半数しか抗凝固療法が施行されておらず、このデータから実臨床では様々な理由で抗凝固療法がおこなわれていない可能性が示唆されました。
抗凝固療法を躊躇する最大の理由は出血リスクです。
最近では抗凝固療法中に注意するべき出血関連因子として「高齢」「低体重」「腎機能障害」「抗血小板薬使用」の4つが注目されています。
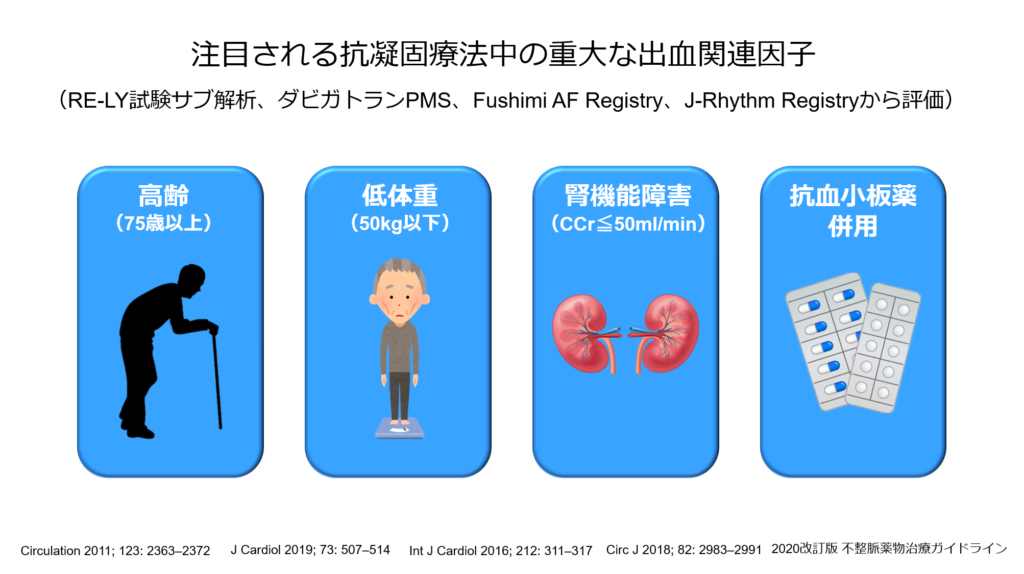
心房細動に対して抗凝固薬を使用する際には、上記の項目を考慮し用量設定を行います。
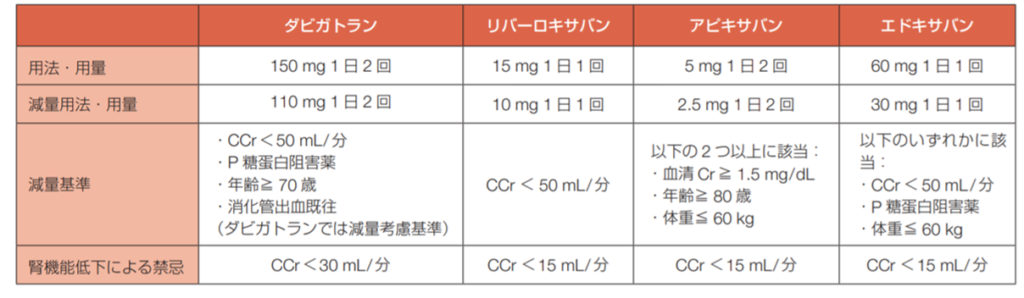
2020改訂版 不整脈薬物治療ガイドラインより
上記の減量基準に従い各抗凝固薬の用量調整を行うわけですが、減量した用量で十分に塞栓症の予防が出来るのか? そして出血のリスクは減少するのか?
そのような疑問を解決するために施行されたエドキサバンの特定使用成績調査がETNA-AFです。(J Arrhythm. 2021; 37(2):370-383)
この試験は日本の心房細動患者を対象にエドキサバンの2年間投与の安全性・有効性を評価することを目的とし、約11000例の心房細動患者を対象に行われました。
安全性の評価項目は出血イベントを含む有害事象、有効性評価項目は虚血性脳卒中、全身性塞栓症、心筋梗塞、死亡を含む臨床イベントになります。
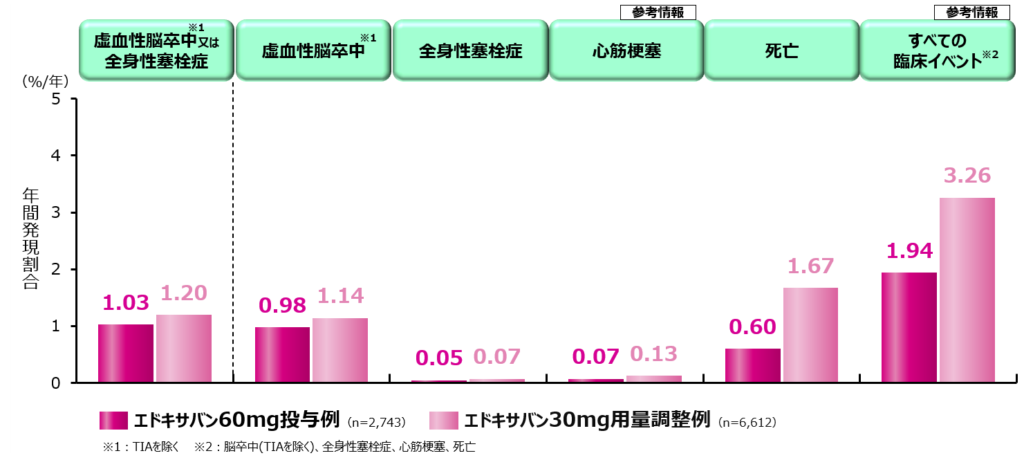
エドキサバンの通常用量60mgを内服した群と、減量基準に則り減量用量30mgを内服した群の虚血性脳卒中または全身性塞栓症の年間発現割合は1.03%と1.20%と差は見られませんでした。
もちろん減量群の平均年齢は77.4歳と通常用量群の67.4歳に比較して10歳高齢であること、そして腎機能低下症例を含む高リスク患者が多いことから死亡を含むすべてのイベント発現率は高くなっています。
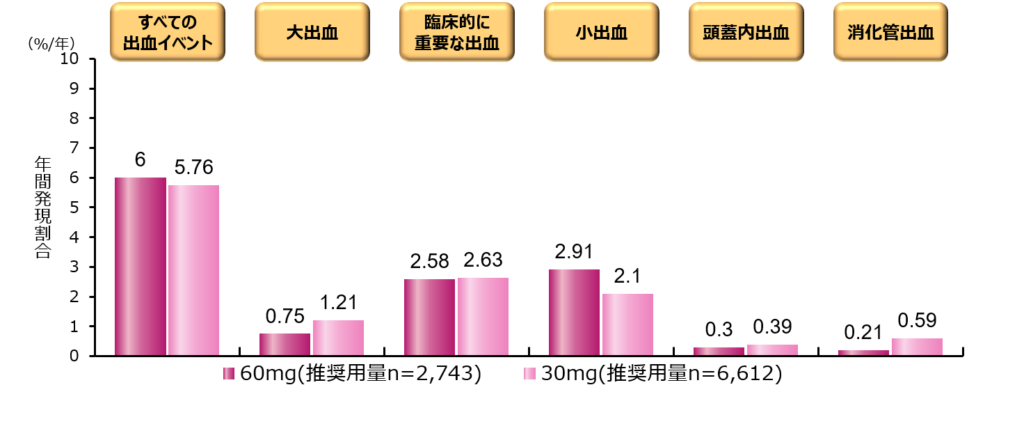
出血性イベントの発生率も60mg群と30mg群で大きな差は見られず、30mgという用量設定が、出血高リスク患者様にとっても安心して使用できる用量設定であることが証明されました。
わが国の高齢化に伴い、心房細動患者数は約100万人存在すると言われています。
そして外来に通院される心房細動患者様の特徴として多くの疾患を合併している高齢者の割合が非常に高くなっております。
年齢は脳梗塞のリスクであり、そして出血性イベントのリスクでもあります。
次回は「高齢者の抗凝固療法について」をvol.3としてお届けしたいと思います。






