学会・研究会
慢性腎臓病に対する新たなアプローチ
院長の山嵜です。
昨日在宅診療の先生方を対象に「慢性腎臓病に対する新たなアプローチ」というテーマで講演をさせて頂きました。

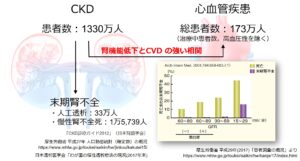
慢性腎臓病(CKD)は我が国に1330万人存在すると言われている国民病で、高齢化に伴いさらに増加することが予想されます。
CKDは進行すれば末期腎不全として透析導入となりますが、それ以外にも心血管疾患の大きなリスク因子と考えられています。そのため早期からCKDに介入し透析導入や心血管疾患の発症を予防することが大切となります。
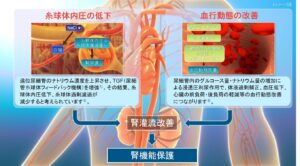
糸球体高血圧とそれに伴う過剰濾過は腎機能障害の重要な機序の一つです。
高血圧や、高蛋白食、輸入細動脈の拡張と輸出細動脈の収縮は糸球体高血圧の原因となります。
レニンアンジオテンシンアルドステロン系の亢進はアンジオテンシンⅡを介して輸出細動脈の収縮を招き、糸球体高血圧を惹起します。
そのためACE阻害薬やARBなどのRAAS阻害薬は輸出細動脈を拡張させることで糸球体高血圧を改善させ、腎機能を保護することになります。
2001年にロサルタンが糖尿病性腎症を伴う2型糖尿病に対して腎保護作用を有することがRENAAL studyで示されました。
それから20年、SGLT2阻害薬であるダパグリフロジンが慢性腎臓病の進展を抑制する効果を有する薬剤として使用可能となりました。
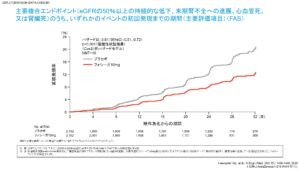
尿中アルブミンを認めるCKD患者に対するダパグリフロジンの安全性と有効性を評価した第三相臨床試験「DAPA-CKD」ではGFRの低下、末期腎不全への進展、心血管死、腎臓死の主要複合エンドポイントをプラセボに比べて有意に減少させることが証明されました。
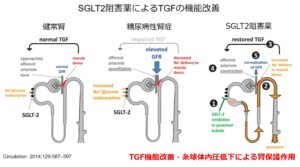
SGLT2阻害薬の腎臓に対する保護効果の機序として「尿細管糸球体フィードバック機構の改善」が考えられています。
近位尿細管に存在するNa/GluトランスポーターであるSGLT2を阻害することによりナトリウムとグルコースの再吸収を抑制。ナトリウムが遠位尿細管に十分到達することでマクラデンサではNaCl濃度を感知し、拡張していた輸入細動脈を収縮。その結果糸球体高血圧が改善し、長期的に腎機能を保護することになります。
高齢化に伴うさらに増加することが予測されるCKD。
SGLT2阻害薬という新たな機序の腎保護薬が登場したことにより、腎機能障害の管理は新たなステージに入ったと言えるかもしれません。
アブレーション関連秋季大会
先日アブレーション関連秋季大会がWeb開催されました。
カテーテルアブレーションは不整脈の起源となる心筋に、血管内から心臓に留置したカテーテル先端から高周波を当てることで、不整脈を根治させる治療法です。
カテーテル先端と体表面に貼付した対極板の間に電流を流すことにより高周波を発生するのですが、対極板を貼る位置によりエネルギー効率が変化し、より確実な治療が得られるのではないか?という疑問を解決するために対外モデルを用いて実験を行いました。
今回の学会ではその結果を報告させて頂きました。

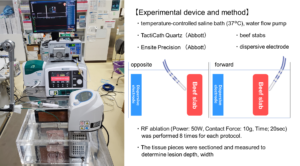
実験では、私たちが想定したように対極板位置により治療組織サイズに有意な違いが見られました。
現在実際の治療においても治療に有利な対極板位置を用いることで、当院のアブレーション治療では非常に良好な成績をおさめることが出来ています。
これからも少しの疑問を放置せず、検討そして解決することでより良い治療を皆様にお届けできるようスタッフ一同日々精進していきたいと思います。
慢性便秘症ウェブセミナー
院長の山嵜です。
ワクチン接種も進み、ようやくコロナ感染者数も減少してきました。急激な減少が不気味でもありますが、冬に第六波が来ないことを祈るばかりです。
さて先月の慢性便秘症ウェブセミナーで座長を務めさせて頂きました。

講師は聖マリアンナ医科大学病院 消化器・肝臓内科の山本 博幸先生です。
先生の講義はとてもわかりやすく、さらに笑いありであっという間の1時間でした。
便秘の定義は「十分量かつ快適な排便が得られないこと」、
そして便秘治療の最大の目標は「完全自発排便」です。
そのためには以下の3つのポイントが重要になります。
① 便の形状
② 便の回数
③ 便意
便秘というと形や回数にこだわりがちですが、便意が正常にあるということも非常に大切なポイントです。
便秘の患者様では57%で便意の異常があることが報告されています。
便秘の治療薬には多くの種類がありますが、大きく分類すると
① 便形状改善薬:酸化マグネシウム、アミティーザ、リンゼスなど
② 大腸運動促進薬:センノシド、大黄を含む漢方薬、ピコスルファートNaなど
③ 排便誘発外用薬:レシカルボン座薬、グリセリン浣腸など
に分けられます。
まずは運動と食事を含む生活習慣の改善を、それでも改善しないときには第一選択薬として便形状改善薬が選択されます。
この中でも酸化マグネシウムは最も多く使用され安全性の高い薬剤ではありますが、高齢者や腎機能低下患者様などでは血中マグネシウム濃度の上昇をきたすことがあり注意が必要です。
大腸運動促進薬は刺激性下剤とも呼ばれますが、その切れ味の良さから好まれることが多い薬剤です。
しかしセンノシド、アローゼン、セチロをはじめとするセンナや大黄を含むアントラキノン系下剤は大腸の上皮細胞が障害され黒色に変化してしまう大腸偽メラノーシスを生じます。メラノーシスは大腸がんのリスクともなるため注意が必要です。また長期使用により腸管運動の低下や拡張などを引き起こし、進行すると元に戻らなくなることもあります。そこでアントラキノン系の刺激性下剤は他の下剤の効果が不十分の時のみ頓用、もしくは短期的に使用する事が推奨されていますのでご注意ください。
便形状改善と大腸運動促進、二つの作用を併せ持つ薬剤にエロビキシバット:グーフィスがあります。
グーフィスは小腸における胆汁酸の再吸収を抑制することにより便に水分を与えるとともに腸管の運動を促進させる働きを有します。また排便に重要な便意の改善も報告されていることから「トリプルアクション」を期待できる薬剤かもしれません。
つくづく便秘治療は奥が深いと考えさせていただいたご講演でした。
便秘にお困りの方がいらっしゃいましたらぜひお気軽にご相談下さい。
薬から食へ
管理栄養士の南です。
お久しぶりです。今年度は子ども3人が節目の学年で、私生活で忙しくしています。
そんな中コロナ禍でweb開催となったため2つの学会に参加することができました。
(夜な夜な視聴をしておりました…)
- 第26.27回 日本摂食嚥下リハビリテーション学会 “食べる”が繋がる”
- 第8回 日本在宅栄養管理学会 在宅医療・介護で支える ~食・暮らし・地域~
色々な講演をたくさん聴き、改めて自分が管理栄養士として、また管理栄養士という括りを外して今後取り組んでいきたいものが見えてきたような気がします。
日本摂食嚥下リハビリテーション学会は医師、歯科医師、看護師、薬剤師、管理栄養士、介護支援専門員、言語聴覚士、理学療法士、歯科衛生士など多職種が参加している学会です。
多職種連携が重要とされている現在ですが、他職種の講演を聴き、知ることで多職種連携もより深まると感じます。
在宅栄養管理学会は管理栄養士の学会です。
医師やNPO法人、看護師、介護支援専門員など在宅療養の第一線で活躍されている先生方の講演や、管理栄養士として日々在宅で食支援をされている先生方の発表を拝聴いたしました。
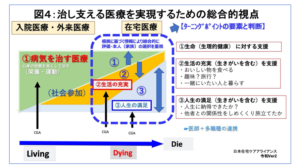
タイトルにもいたしましたが、「薬から食へ」という考え方をご紹介いたします。
薬を中止するということではなく、「治す医療」から「治し・支える医療」へという考え方ですが、「食事」は治療の一環でもありますが、生活習慣の一部、嗜好・環境などの面から考えることも重要です。
日本在宅ケアアライアンスHPより
まだまだ栄養指導は「制限される」というイメージが強いですが、「ナラティブ」を大事にして人生に寄り添い、人生最期の日まで支援継続できる。そんな管理栄養士になれたらと夢を抱いています。
DOACの限界と新たな治療
院長の山嵜です。
本日は抗凝固療法を中心とした講演会
「New treatment for arrhythmia Web Conference」で座長を務めさせていただきました。

講演会は聖マリアンナ医科大学 循環器内科 原田先生と東横病院脳卒中センターの吉江先生にご講演を頂きました。
原田先生からは心房細動とアブレーション治療。慢性心房細動におけるアブレーションの限界とDOACの必要性。出血リスクの高い方におけるDOACの限界。出血リスクの高い患者における左心耳閉鎖デバイスWATCHMANについてお話しいただきました。
高齢者に対するアピキサバンの通常用量と低用量の有効性と安全性を評価したJ-ELD AF registryのお話もありました。特に興味深かったのは低用量群の中でアピキサバンの血中濃度が上昇する群があり、そういった群では出血性イベントが多いという結果が示されたことです。女性、85歳以上、CCr<30、心筋梗塞などの既往といった特徴の患者様では血中濃度上昇のリスクがあるという結果でした。
HAS-BLED3点以上の出血リスクの高い心房細動患者に対する新たな治療が左心耳閉鎖デバイス「WATCHMAN」です。医師が抗凝固薬の内服が必要と判断した非弁膜症性心房細動患者さんのうち、抗凝固薬の長期間の内服が困難と考えられる重篤な出血リスクがある場合や、以前に重篤な出血の既往のある方を対象に行われる、脳卒中予防治療の代替療法です。左心耳は最も血栓を起こしやすい部位であり、そこに閉鎖デバイスを留置することで血栓の形成を防ぐことが出来ます。
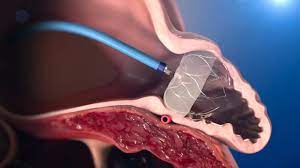
抗凝固療法を使用するべき方はたくさんいらっしゃいますが、中には出血のリスクが高く治療に難渋する事があります。WATCHMANデバイスの登場は脳梗塞・出血のリスクの高い方にとって新たな選択肢となることでしょう。
SURIフォーラムin横浜北部で高尿酸血症について講演会を行いました。
院長の山嵜です
本日は横浜北部の先生方を対象に尿酸についてのお話をさせて頂きました。

高尿酸血症はこれまで痛風の原因疾患という観点で認識されておりましたが、最近では心血管疾患や腎疾患、そして新型コロナウイルス感染症の危険因子という幅広い分野で注目されてきました。
痛風の方は日本に125万人いると言われていますが、高尿酸血症はその10倍1250万人いるのではないかと考えられています。
尿酸は本来抗酸化物質として体を守る重要な働きを担っています。実は抗酸化物質の約半分を占めると言われているのです。
しかしそんな善玉の働きを有する尿酸も、体の中で過剰になると今度は酸化物質、つまり悪玉として働くようになってしまいます。
メタボリックシンドロームでは尿酸が高くなり、また尿酸が高くなるとメタボリックシンドロームを発症しやすくなってしまいます。まさに悪循環です。
メタボリックシンドロームで尿酸が高くなるメカニズムの一つが、近位尿細管にあるURAT1という尿酸再吸収トランスポーターの活性化です。
インスリン抵抗性が上昇すると近位尿細管でのナトリウム再吸収が促進され、それに伴い乳酸等の有機酸再吸収が起こります。有機酸はURAT1を介して排泄されますが、それと引き換えに尿酸の再吸収が生じるわけです。
高尿酸血症には大きく3つの病型分類があります。
❶ 尿酸排泄低下型
❷ 尿酸産生増加型
❸ 腎外排泄低下型
このうち最も多いのが尿酸排泄低下型です。
当院で検討したデータでは未治療の高尿酸血症の75%が尿酸排泄低下型を示していました。
こうした背景からも尿酸排泄を促進する薬剤が日本人では適していると考えることが出来ます。
これまでは尿酸産生を抑制するキサンチンオキシダーゼ阻害薬が主に使用されていましたが、URAT1阻害薬の使用を見直す時期が来ているのかもしれません。
それぞれの薬剤に長所短所がありますので、適した薬剤を選択することがこれからの高尿酸血症治療には重要ではないかと思います。
高尿酸血症や痛風でお悩みの方がいらっしゃいましたらいつでもお気軽にご相談下さい。